Análisis del gasto sanitario por paciente y riesgo clínico por morbilidad en el departamento de Marina Salud (Alicante)
Resumen
Introducción
En este proyecto se calculan los costes por paciente en función de riesgo clínico en el departamento de Denia. Marina Salud es la entidad que gestiona este departamento de salud de la Conselleria de Sanitat de la Generalitat Valenciana bajo la fórmula de Concesión Administrativa. Es pues, una organización de gestión de asistencia sanitaria integral (Atención Primaria y atención especializada) que atiende a la población de un área de salud de 156 811 habitantes.
Objetivo
Conocer el coste anual por paciente ajustado por morbilidad utilizando el Sistema de Clasificación de Pacientes (SCP-CV) de la Comunidad Valenciana basado en clinical risk group (CRG).
Metodología
Se ha construido una base de datos por paciente que integra los costes anuales producto de la asistencia sanitaria integral en el Departamento de Denia-Marina Salud y se han clasificado de estos pacientes en grupos de riesgo clínico en función de la morbilidad que presentan.
Se ha realizado un análisis descriptivo del gasto total por grupo edad, sexo y grupo de estado de salud. Y se han construido varios modelos explicativos que toman como variable dependiente el logaritmo neperiano del gasto total por paciente y como variables explicativas, la edad, el sexo y los nueve estados de salud principales en que estratifica la población el sistema CRG.
Resultados
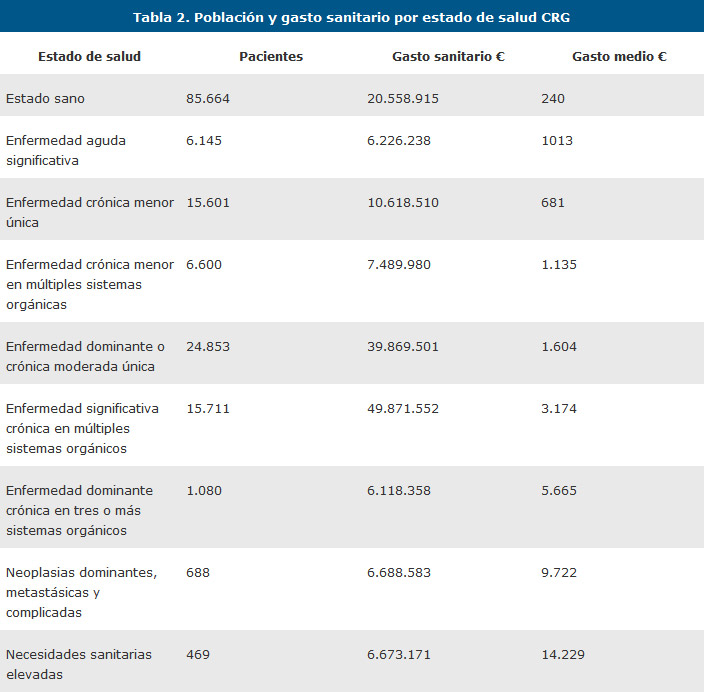
El gasto medio anual por paciente es de 983 euros. Este coste presenta una gran variabilidad que va desde 240 euros para los pacientes sanos, que no presentan patología crónica a 14.429 euros de media de los pacientes con elevadas necesidades sanitarias.
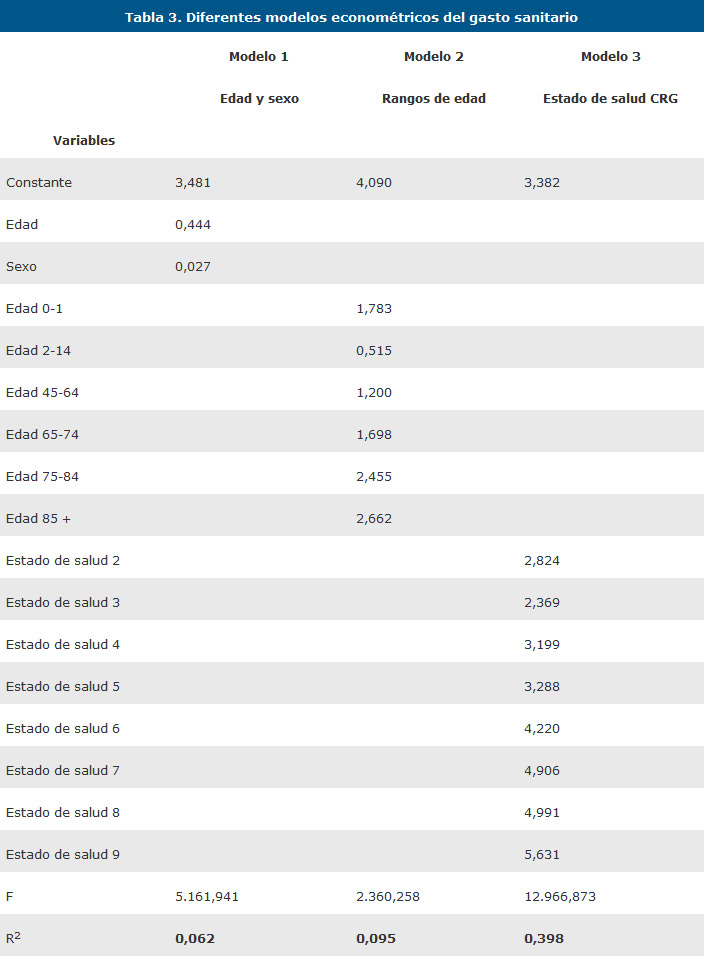
El nivel explicativo de este sistema de ajuste basado en diagnósticos es de 40% tomando como variables independientes los 9 estados de salud principales de sistema de estratificación CRG. Con ello logramos triplicar el nivel explicativo de las variables demográficas edad y sexo.
Conclusiones
El modelo obtenido se pueden establecer sistemas de financiación capitativa ajustada y modelos de gestión de enfermedades crónicas.
Palabras clave
Ajuste de riesgo; Carga de enfermedad; Predicción.
Artículo disponible en www.fundacionsigno.com
Julio 2015
Authors
Caballer Tarazona V
Universidad Politècnica de València. Valencia.
Dirección para correspondencia: vicata1@alumni.upv.es
Clemente Collado A
Marina Salud. Denia. Alicante.
Guadalajara Olmeda N
Universidad Politècnica de València. Valencia.
Usó Talamantes R
Dirección General de Farmacia y Productos Sanitarios. Conselleria de Sanitat Comunidad Valenciana. Valencia.
Vivas Consuelo D
Universidad Politècnica de València. Valencia.
Health cost analysis and morbility risk at Marina Salud department (Alicante)
Abstract
Introduction
In this project, costs per patient are calculated based on clinical risk for the Health Department of Denia. Marina Salud is the company that manages the health department (primary and specialized care) of the Public State Administration under a Public-Private Partnership contract. Under this formula Marina Salud serves the total population of the area (156,811 inhabitants).
Objective
Analyze the morbidity adjusted cost per patient using the Patient Classification System (SCP-CV) of the Valencia-based Clinical Risk Group (CRGs).
Methodology
A database integrating the cost per patient has been built for every episode in Denia Health Department and every single patient has been placed in their corresponding clinical risk group according to their mobirdity.
A descriptive analysis has been performed for the total expenditure by age group, sex and CRGs. Several explanatory models have been built taking as dependent variable the total expenditure per patient and asexplanatory variables, age, sex and the nine major health states that stratifies the population according to the CRG system.
Results
The average cost per patient in 2013 in Denia Health Department was 983 euros. This cost was highly variable ranging from healthy patients group (those who do not have any chronic pathology) 240 euro to the 14.429 euro per patient in Group 9, the ones with higher resources needs.
The explanatory level of this model based is 40% using as independent variables the 9 states of major health CRG stratification system. Through this we multiply per three the explanatory level of demographic age and sex variables.
Conclusions:
The resulting model can be used for an adjusted capitation systems and also to establish chronic disease management.
Studies that analyze spending by most prevalent chronic diseases (diabetes, heart failure, Alzheimer) is being conducted in order to set programs for these diseases.
Key words
Risk-adjustment; Burden of illness; Actuarial prediction.
Introducción
El aumento de la esperanza de vida, el incremento de las enfermedades crónicas y la incorporación de las nuevas tecnologías, entre otros motivos, ha ocasionado un constante aumento del gasto sanitario en las últimas décadas [1]. Uno de los instrumentos más ampliamente utilizado para analizar el gasto en salud son los sistemas de ajuste por riesgo basados en la morbilidad, con ellos se pueden realizar predicciones y análisis del gasto per cápita según las características de la población.
Estas técnicas permiten estratificar a la población en estados de salud y conocer el perfil de su consumo, y así predecir y controlar de una forma más eficiente el gasto sanitario y gestionar mejor a los pacientes con enfermedades crónicas. Los sistemas de ajustes de riesgos en salud más utilizado a nivel internacional son: 1) grupos de costos basados en diagnósticos (DCG) desarrollados por Ellis [2]; 2) grupos clínicos ajustados (ACG) desarrollados por Starfield [3], y 3) los grupos de riesgo clínicos (CRG) desarrollados por Hughes [4].
La utilización de sistemas de ajustes de riesgo basado en (CRG) con el fin incluso de describir la multimorbilidad de la población, identificar patrones de consumo o predecir el gasto en salud ha sido abordada desde los años 90 pero es en los últimos años cuando está cobrando mayor importancia [5].
Los CRG agrupan a la población nueve estados de salud mutuamente excluyentes según los diagnósticos establecidos a partir de los contactos que hayan tenido con el sistema sanitario en todos sus niveles (consumo de medicamentos, ingresos hospitalarios, consultas médicas, etc.).
Estos grupos o estados de salud son: 1) sano; 2) historia de enfermedad aguda significativa; 3) enfermedad crónica menor única; 4) enfermedades crónicas menores; 5) enfermedad crónica dominante única; 6) enfermedad dominante crónica en múltiples sistemas orgánicos 7) enfermedad dominante crónica en tres o más sistemas orgánicos; 8) neoplasias dominantes, metastásicas y complicadas; y 9) necesidades sanitarias elevadas.
En este estudio se han estimado los costes totales anuales por paciente en el departamento de Marina Salud de la Comunidad Valenciana y se ha estratificado a la población en grupos de riesgo clínico para estudiar la distribución de gasto en función de la morbilidad.
Es el resultado de la colaboración de tres instituciones, la Conselleria de Sanitat de la Comunidad Valenciana que a través de la Dirección General de Farmacia ha desarrollado un sistema de clasificación pacientes basado en los CRG, Marina Salud que dispone de un sistema de contabilidad analítica que permite conocer el gasto anual por paciente y el Centro de Investigación en Economía y Gestión de la Salud de la Universitat Politècnica de Valencia que ha unificado la información y realizado el análisis estadístico y económico.
Metodología
Diseño
Estudio observacional de ámbito poblacional, analítico aplicando un modelo de regresión multivariante.
Fuentes de información
La información para este estudio se ha obtenido a partir del Servicio de Información Económica del Hospital Marina Salud y de las bases de datos electrónicas de la Conselleria de Sanitat (SIP, SIA, CMBD, GAIA y CRG).
Ámbito del estudio y periodo
Pacientes asignados al Departamento de salud 13 (Denia): 156 811 pacientes.
Período de estudio: un año, 2013.
Fases del estudio
Primero se estratificó la población del Departamento Marina Salud en grupos de riesgo clínico utilizado el Sistema de Clasificación de Pacientes (SCPCV) que está basado en los CRGs.
Se estimaron los costes anuales por paciente a partir del Sistema de Información Económica desarrollado por Marina Salud. Estos integran los consumos por paciente y años en asistencia en el Hospital de Denia.
A la base de datos creada se agregaron datos costes de Atención Primaria y gasto farmacéutico por paciente. Con todo ello se construyó una base de datos con los costes anuales totales por paciente.
Variables analizadas:
- Variable dependiente: Ln del gasto sanitario.
- Variables explicativas: edad, sexo, rango de edad y estados de salud según CRG.
Análisis
Se realizó un análisis descriptivo del gasto en función del rango de edad y estados de salud. Se diseñaron varios modelos para contrastar el grado de significación estadística.
En todos los modelos la variable dependiente fue el gasto sanitario total y como variables independientes se consideraron en los distintos modelos los nueve estados de salud principales del CRG y las variables demográficas. Como el gasto sanitario total no sigue una distribución normal, se realizó una transformación al logaritmo neperiano [6].
Resultados
El gasto sanitario total de los pacientes circunscritos al departamento de salud de Denia (156.811 personas) en el año 2013 ascendió a 154.114.807,85 euros. Los principales indicadores estadísticos descriptivo del gasto sanitario se muestran en la tabla 1. La media y la mediana presentan valores muy dispares entre sí (983 y 266). Esto es habitual cuando se analiza el gasto sanitario, una reducida proporción de individuos general la mayor parte del gasto en salud. En el caso del departamento de salud de Dénia se aprecia como la media se sitúa entre el percentil 75 y 80, lo que constata que la mayoría del gasto se concentra en un reducido porcentaje de la población.

El 18,96% de la población no tuvo ningún contacto con el sistema sanitario por lo que su gasto fue nulo. Un 76,93% tuvo un coste inferior a la media, de los cuales, el 43,55% registraron un gasto inferior a 100 euros. Por su parte los pacientes con consumo superior a la media representaron el 23,07% de la población, y cuyo gasto sanitario representó el 81,42% del total del departamento. Estas cifras explican la elevada dispersión de los datos, obteniendo una desviación típica de 2935,27, valor muy superior a la media.
Figura 1. Histograma del gasto sanitario
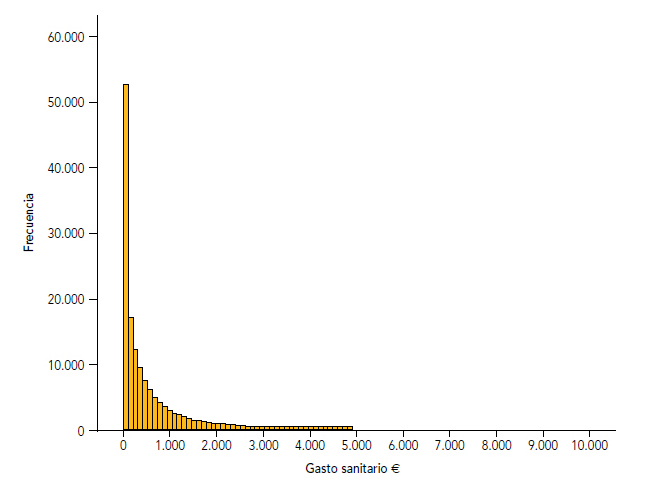
Fuente: Marina Salud y Conselleria de Sanitat.
La distribución de los datos de gasto sanitario se puede visualizar gráficamente en el histograma (figura 1). La gran mayoría de pacientes se aglutinan en el primer intervalo que comprende un gasto entre 0 y 100 euros. En el siguiente intervalo, que hace referencia a los pacientes con un gasto sanitario entre 100 y 200 euros, se produce una fuerte disminución de la frecuencia. En los siguientes intervalos la frecuencia continúa disminuyendo constantemente, aunque de una forma mucho más paulatina, describiendo así una distribución asimétrica negativa y leptocúrtica.
Tal y como se muestra en la figura 2, los gastos en farmacia ambulatoria suponen gasto más elevado con el 27% del total. Las consultas de Atención Primaria por su parte también generaron un elevado nivel de gasto representando el 23,72% del total. A nivel hospitalario, la hospitalización, el bloque quirúrgico y las consultas externas fueron las áreas con mayor consumo con un 9,14%, 8,32% y 6,82% del gasto total respectivamente. Por tanto, el gasto ambulatorio supuso el 50,72 % mientras que el hospitalario el 49,28% restante.
Figura 2. Distribución del gasto sanitario por origen de coste
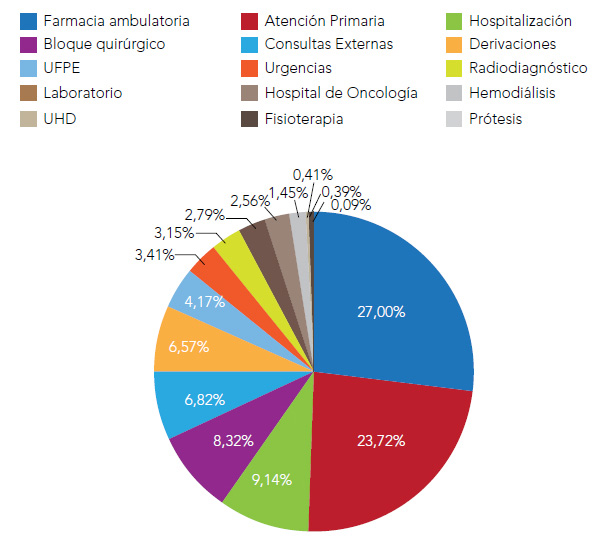
Fuente: Marina Salud y Conselleria de Sanitat.
Por lo que respecta al comportamiento del gasto sanitario por edad, este va aumentado en función del incremento de la edad de los pacientes, aunque no lo hace de forma constante (figura 3). En la etapa pediátrica el gasto sanitario es el más reducido y se mantiene con unos niveles similares en todas las edades salvo en la población con un año de edad, que presenta un importe de 1243,84 euros, cifra muy superior a la de la población infantil en general. Después de los 14 años, el gasto sanitario comienza a aumentar de forma ligera año tras año con algunas excepciones. A partir de los 46 años el gasto sanitario experimenta un crecimiento más acentuado. La etapa en la que se alcanza el mayor nivel de gasto es a los 81 años con 2627,57 euros en promedio. A partir de este momento el consumo de recursos asistenciales comienza a disminuir de forma irregular.
El porcentaje de población mayor de 65 años en este departamento de salud fue en el año 2013 el 23,45% y significó 45,82% del gasto sanitario. El rango de edad con mayor gasto es el comprendido entre los 65 y 74 años que aglutina el 21,16% del consumo total a pesar de representar tan solo el 12,77% de la población (figura 4). El grupo más numeroso lo conforma el rango entre los 14 y 44 años con un 36,18% de la población y su gasto sanitario representó el 19,73%.
Figura 3. Gasto sanitario medio por edad

Fuente: Marina Salud y Conselleria de Sanitat.
Los pacientes con una edad entre los 75 y 84 años son los que presentan un mayor gasto sanitario medio, 2296 euros. En el resto de grupos de edad, se aprecia un crecimiento constante, pero el mayor incremento se produce entre el rango de entre los 65 y 74 años al de los 75 y 84 años, donde el gasto aumenta en 668 euros, pasando de los 1628 a los 2296 euros.
Por otro lado, al clasificar a la población del departamento en los nueve estados de salud de los CRG se puede observar como el 54,63% (figura 5) de la población está clasificada como sana y su consumo representa el 13,34% del total. Los estados de salud con mayor carga en el sistema sanitario son el grupo 5, enfermedad dominante o crónica moderada o única, y el grupo 6, enfermedad significativa crónica en múltiples sistemas orgánicos. El grupo 6 supone el 32,36% de gasto total del departamento en una población que se concentra únicamente en el 10,02% del total. Por su parte los pacientes del grupo 5, incurren en el 25,87% del gasto total siendo el 15,85% del gasto sanitario. En total estos dos grupos de pacientes ocasionan el 58,23% del consumo de recursos asistenciales cuando su peso demográfico es relativamente reducido para su volumen de gasto, un 25,86 % de la población.
Figura 4. Distribución de la población y del gasto sanitario por rango de edad
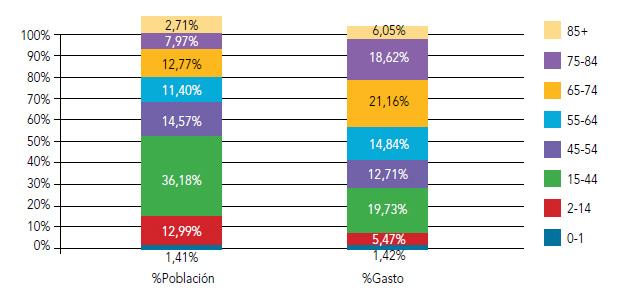
Fuente: Marina Salud y Conselleria de Sanitat.
Figura 5. Distribución de la población y del gasto sanitario según CRG
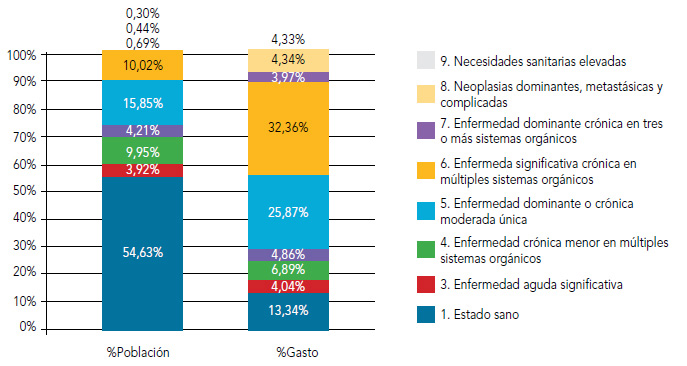
Fuente: Marina Salud y Conselleria de Sanitat.
El gasto medio de los estados de salud, el grupo 9 Necesidades sanitarias elevadas, presenta el importe más elevado con 14 423 euros (tabla 2). Tras este grupo, los pacientes catalogados con neoplasias dominantes o metastásicas son el grupo que registra mayor gasto per cápita con 9757 euros. El tercer grupo con mayor gasto sanitario medio es el 7, enfermedad dominante crónica en múltiples sistemas orgánicos, con 5669 euros.
Fuente: Marina Salud y Conselleria de Sanitat.
Como se observa en la figura 7, el porcentaje de población clasificado en los nueve estados de salud principales varía considerablemente en función de los rangos de edad. A medida que aumenta la edad, la población clasificada como sana disminuye y aumenta la población con enfermedades crónicas.
Para comprobar el poder explicativo de los CRG se realiza una regresión lineal multivariante tomando el logaritmo neperiano del gasto sanitario total como variable dependiente y los nueve estados de salud principales como variables independientes En la Tabla 3 se muestran los coeficientes obtenidos para cada variable y el coeficiente de determinación para cada los tres modelos.
El modelo basado en CRG es el que mayor grado de significación estadística tiene con un 39,8%. El resto de modelos presente un coeficiente de determinación reducido lo que indica una amplia variabilidad del gasto del gasto sanitario.
Discusión
Este estudio evidencia la mayor capacidad explicativa del gasto sanitario de los sistemas de ajuste basados en diagnósticos respecto a aquellos basados en variables demográficas. Otros estudios también apuntan en la misma línea.
En España, Orueta et al. [7] realizaban un estudio comparativo con ACG, CRG y DCG en el que los tres modelos mostraban un nivel de significación estadística elevado en la predicción de los costes con un R2 similar en los tres casos, aunque inferior a los obtenidos en este trabajo.
Para el gasto farmacéutico en Atención Primaria en la Comunidad Valenciana se ha desarrollado un modelo predictivo basado en el los CRG. Este modelo alcanza un nivel de explicación muy elevado, 60% [8].
Figura 6. Distribución de los estados de salud según CRG por rango de edad
Fuente: Marina Salud y Conselleria de Sanitat.
Este sistema de estratificación de pacientes y costes permite estudiar costes por pacientes por patologías específicas que nuestro grupo está desarrollado para la diabetes mellitus tipo 2 y enfermedad de Alzheimer. Otros autores han realizado publicaciones en esta línea [9].
La principal limitación del estudio la constituye la muestra de pacientes. Por la dificultad encontrada en disponer de costes totales por paciente en otros departamentos, hemos tenido que incluir en el estudio paciente de un departamento de salud. En estudios posteriores con un mayor número de pacientes los resultados podrán aportar mayor información, pero para ello los departamentos de salud ahora unificados en una gerencia única deberán disponer de sistemas de contabilidad unificados que estimen costes totales por paciente. Ello supone imputar por a cada paciente además de los gastos por GRD, todas las pruebas de imagen médica, laboratorio y de otras exploraciones que se realizan de manera ambulatoria que actualmente no se imputan en la mayoría de departamento de salud.
Conclusiones
Este sistema de ajuste de riesgo basado en diagnóstico mejora significativamente los métodos anteriores y puedes ser empleado para establecer sistemas de financiación capitativa y de gestión de las enfermedades crónicas. Este estudio puede servir como punto de inicio para extender el método a otras comunidades autónomas.
Bibliografía
1. Puig-Junoy J. Proyecciones del gasto público en sanidad y dependencia: no solo de demografía se alimenta el crecimiento del gasto. Gest Clín Sanitaria. 2006;8.
2. Ellis RP, Pope GC, Iezzoni L, Ayanian JZ, Bates DW, Burstin H, et al. Diagnosis-based risk adjustment for Medicare capitation payments. Health Care Financing Review. 1996;17:101-28.
3. Starfield B, Weiner J, Mumford L, Steinwachs D. Ambulatory care groups: a categorization of diagnoses for research and management. Health Services Research. 1991;26: 53-74.
4. Hughes JS, Averill RF, Eisenhandler J, Goldfield NI, Muldoon J, Neff JM, et al. Clinical Risk Groups (CRGs): a classification system for risk-adjusted capitation-based payment and health care management. Medical Care. 2004;42:81-90.
5. Inoriza JM, Coderch J, Carreras M, Vall-Llosera L, Garcia-Goni M, Lisbona JM, et al. Measurement of morbidity attended in an integrated health care organization. Gaceta Sanitaria/SESPAS. 2009;23:29-37.
6. Buntin MB, Zaslavsky AM. Too much ado about two-part models and transformation? Comparing methods of modeling Medicare expenditures. J Health Economics. 2004;23:525-42.
7. Orueta JF, Nuno-Solinis R, Mateos M, Vergara I, Grandes G, Esnaola S. Predictive risk modelling in the Spanish population: a cross-sectional study. BMC Health Services Research. 2013;13:269.
8. Vivas D, Usó R, Guadalajara N, Trillo JL, Sancho C, Buigues L. Pharmaceutical cost management in an ambulatory setting using a risk adjustment tool. BMC Health Services Research. 2014,14:462.
9. Inoriza JM, Carreras M, Lisbona JM, et al. La despesa sanitària poblacional segons la morbiditat atesa, incluido en Generalitat de Catalunya. Departament de Salut. Estudis d‘Economia de la Salut. 2010;3:40-102.
Máster en Gestión Sanitaria Online 2023/2024
Artículos completos en la web del CIEGS
Impact of population morbidity on health care costs in a health district.
Análisis de costes en el Área de Imagen Médica de grandes hospitales españoles.
Predictability of pharmaceutical spending in primary health services using Clinical Risk Groups.
Pharmaceutical cost management in an ambulatory setting using a risk adjustment tool.
Is Health Related Quality of Life (HRQoL) a valid indicator for health systems evaluation?
Atención a mujeres inmigrantes en un programa de mediación intercultural en salud.
Modeling Spanish anxiolytic consumption: Economic, demographic and behavioral influences.
Sistema de prescripción y dispensación electrónica en la Agencia Valenciana de Salud.
Incidencia y variabilidad de la incapacidad temporal por trastornos de ansiedad en la Comunidad Valenciana durante el 2009.
Costes y procesos hospitalarios en neurología. Estudio en un hospital de referencia.
Claves para motivar y fidelizar a los médicos especialistas.


